 中研院基因體研究中心研究員馬徹呼籲政府應更積極投資新興傳染病基礎研究。(圖/李宗祐攝)
中研院基因體研究中心研究員馬徹呼籲政府應更積極投資新興傳染病基礎研究。(圖/李宗祐攝)冠狀病毒從2003年SARS(嚴重急性呼吸道症候群)、2012年MERS(中東呼吸症候群)到2019年COVID-19,每次突變再經過跨物種傳播,總是引發致命危機。新冠肺炎在地球村全境擴散,上百個國家傳出疫情,延燒速度超越SARS和MERS,國內外科學家預測,冠狀病毒還會持續演變侵襲人類,成為人類與病毒週而復始的戰役,而且會越來越慘烈。
2020年1月8日,中國透過中央電視台發布武漢在去年12月爆發不明肺炎疫情,經全基因組序列分析鑑定,初步判定病原體為新型冠狀病毒(SARS-CoV-2)。長期專注流感病毒疫苗研究的馬徹表示,SARS出現之前,就有4種冠狀病毒經常感染人類,但都是些小感冒,流個鼻水、打打噴嚏或是咳嗽、喉嚨痛、發燒,根本不用吃藥,熬個幾天自然就好了,不會有生命危險。很多動物身上也都有冠狀病毒,牛、豬、貓和鳥類也常被感染生病,豬、雞雖然已有疫苗,但效果不好,而寵物貓尚未有疫苗,容易死亡。
「它已經跟我們共存很久,沒想到變得這麼凶!」SARS、MERS和COVID-19都跟蝙蝠的冠狀病毒有關,馬徹直言:「我覺得自己有必要重新學習,到底什麼叫做冠狀病毒?」1月11日,看到中國公開發表第1例新冠肺炎病毒基因組序列,馬徹隨即訂購依病毒表面刺突蛋白(spike protein)基因序列合成之DNA。
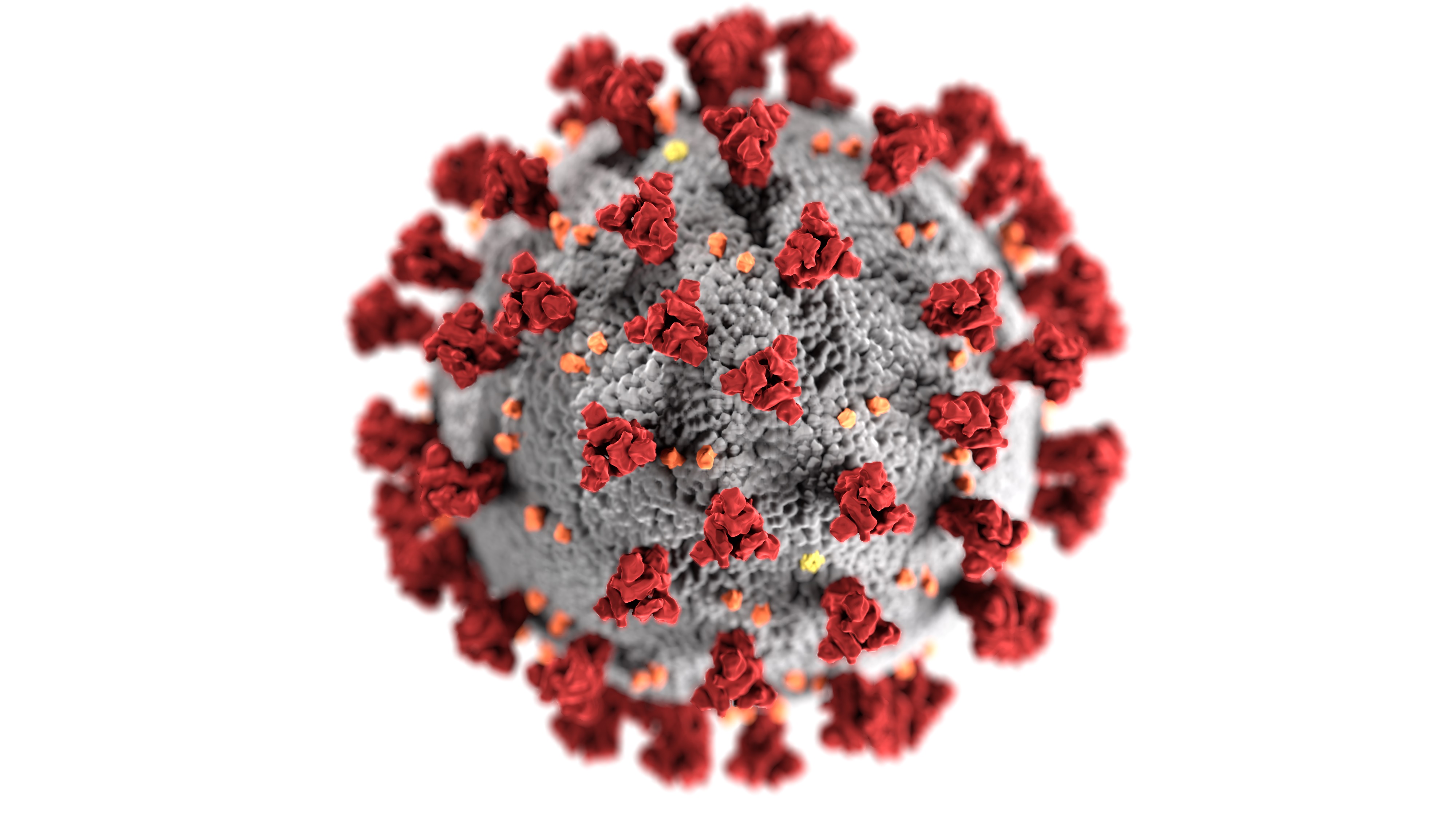 圖片中的紅色突起,就是病毒表面的刺突蛋白(spike protein)。(圖/Alissa Eckert 、Dan Higgins,CDC)
圖片中的紅色突起,就是病毒表面的刺突蛋白(spike protein)。(圖/Alissa Eckert 、Dan Higgins,CDC)「我們實驗室應該是臺灣第一個拿到刺突蛋白DNA的研究團隊。」刺突蛋白是研發抗病毒疫苗最重要的抗原,冠狀病毒透過它接觸並感染宿主細胞。而B細胞是人類免疫系統負責分析並辨識不同病原體抗原特徵、再製造釋放特定抗體殲滅病毒的總指揮,馬徹強調,研究團隊拿到DNA,就可以生產刺突蛋白,用來從已康復病人身上眾多的白血球中,找到能釋放專一性辨認刺突蛋白抗體的B細胞。此B細胞可進一步生產單株抗體,作為重症病人的救急藥物。
 圖解抗原、抗體與疫苗的關係。(圖/沈佩泠繪)
圖解抗原、抗體與疫苗的關係。(圖/沈佩泠繪)隨著全球感染與死亡病例跳躍增加,科學家對抗COVID-19更是分秒必爭!中研院與科技部攜手學研界分進合擊,目前檢測新冠肺炎病毒平均要4小時才能確診,中研院研究員楊安綏成功合成能夠辨識新冠病毒核衣殼蛋白(Nucleocapsid protein,簡稱NP)的抗體,15到20分鐘就能快速判別是否被病毒感染。不同於刺突蛋白是病毒表面的醣蛋白,NP是病毒內部主要的蛋白質。研究團隊計畫與國內廠商合作研製快篩試劑,加速展開臨床試驗,驗證其成效,希望能比照流感快篩防範疫情擴散。
「新藥從研發到上市平均要15年,在這種救急的時候,再怎麼厲害的實驗室,也不可能馬上弄個新藥!全世界第一個想到的,就是現有藥物有沒有可以用的。」馬徹強調,「老藥新用」不但安全性沒有問題,也可以最快找到治療藥物。美國吉利德科學公司被寄予厚望的「瑞德西韋」,原是為抗伊波拉病毒而設計,臨床試驗效果雖不如預期,但美國國家衛生研究院(NIH)發表研究報告,用瑞德西韋治療被MERS感染的猴子,病症明顯緩解,意外開啟COVID-19治療曙光。
 研製新藥的時間高達十年以上,面對突發的大型傳染病,「老藥新用」是首選的因應之道。(圖/Pixabay)
研製新藥的時間高達十年以上,面對突發的大型傳染病,「老藥新用」是首選的因應之道。(圖/Pixabay)中國從2月起展開COVID-19臨床試驗,美國也宣布將在全球50個地點收案做人體試驗,我國確定由臺灣大學醫學院附設醫院參與。中研院、國家衛生研究院與陽明大學陸續投入量產製程研發,爭取吉利德授權在臺生產瑞德西韋,透過「自給自足」避開疫情失控可能引發的全球搶藥風險。即便如此,中研院也未放棄尋找其他老藥新用的可能性,馬徹透露,「我們準備利用病毒感染細胞實驗,測試篩檢基因體中心資料庫彙集的2,500種老藥,是否具有治療COVID-19的新用途。」
然而病原檢測與治療藥物都是亡羊補牢,科學家更想防患未然!中研院生物醫學研究所副研究員胡哲銘延伸2019年利用奈米粒子模仿冠狀病毒,誘發殺手T 細胞辨識並攻擊外侵病原以研製MERS奈米疫苗的概念,找到COVID-19奈米候選疫苗;國衛院研發胜肽疫苗刺激免疫細胞攻擊病毒,希望在今年底展開臨床前試驗。
綜觀各國研究團隊發表的疫苗研製計畫,首推美國生技公司Moderna與NIH合作利用messenger RNA(訊息核糖核酸,縮寫為mRNA)技術研製的mRNA-1273疫苗進度最快、最受矚目。
 費時的疫苗生產規定,跟不上防疫的迫切需求。(圖/Pixabay)
費時的疫苗生產規定,跟不上防疫的迫切需求。(圖/Pixabay)傳統疫苗利用被殺死的病毒或毒性減弱後的病毒誘發免疫反應,也有利用病毒蛋白質抗原設計疫苗。「Moderna則是直接把mRNA打在人身上,讓細胞自己製造蛋白質誘發免疫作用!」馬徹表示,這個技術相當創新,以前沒人做過。疫苗是預防用途,保護健康民眾,安全最重要,趁著大家沒被感染前趕快施打;也因此絕不能讓原本健康的人,打了以後反而染病,甚至鬧出人命。
「mRNA疫苗相對於傳統的減毒或死毒疫苗較為安全,且特色是能快速、大量地生產!」馬徹解析,SARS-CoV-2是RNA病毒,mRNA疫苗設計概念就是模仿病毒感染的過程,病毒入侵人體細胞以後,吐出RNA讓人體細胞協助製造病毒蛋白質,再複製變成病毒。而mRNA僅是基因片段,既不是病毒、也沒有病毒性,把它打進人體裡面,自己製造病毒的蛋白質,免疫系統就會認出它並發動攻擊;日後若遭遇病毒感染,免疫系統自動按圖索驥加以殲滅,讓病毒難越雷池。
用mRNA研製COVID-19疫苗,雖有科學理論依據,但臨床應用能否奏效,誰也不敢打包票。新冠肺炎野火狂燒全球,陸續有科學團隊宣稱可在1、2年內找出治療藥物或預防疫苗,「老藥新用另當別論,但疫苗和新藥從研發到臨床應用10幾年跑不掉,mRNA-1273的設計概念確實打動很多科學家,但大家也很好奇真的可以這麼快嗎?」1918年西班牙流感大流行至今超過百年,治療藥物還是屈指可數,mRNA-1273若真的成功,將是重大科學突破!
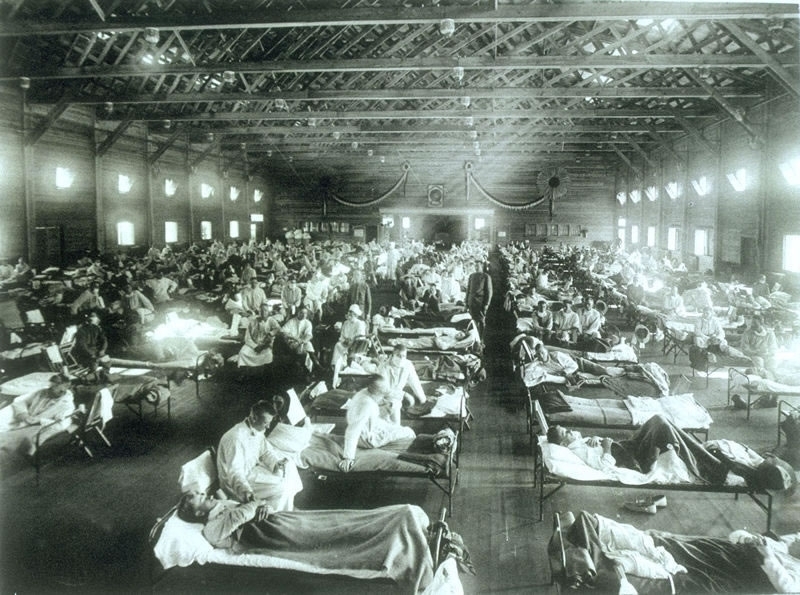 1918年西班牙流感曾感染全球五億人,至今已超過百年,治療藥物仍然寥寥無幾。(圖/Wikimedia)
1918年西班牙流感曾感染全球五億人,至今已超過百年,治療藥物仍然寥寥無幾。(圖/Wikimedia)新冠肺炎全球大流行,甚至有流感化趨勢,馬徹語重心長地說,這是全世界要一起面對的問題,大家不必過度恐慌,臺灣是成熟的社會就要學習接受它!但新冠肺炎不會是人類最後一個面對的新興傳染病,說不定10年後又有新疫情爆發,任何國家都要長期投資備戰,研究新興傳染病是「養兵千日,用在一時」,絕對不能平日不燒香,臨時抱佛腳。
本著作係採用 創用 CC 姓名標示─非商業性─禁止改作 3.0 台灣 授權條款 授權.
本授權條款允許使用者重製、散布、傳輸著作,但不得為商業目的之使用,亦不得修改該著作。 使用時必須按照著作人指定的方式表彰其姓名。
閱讀授權標章或
授權條款法律文字。