我們每天需要用眼,難免有老化、退化的問題。加上常常用到 3C 產品,盯著大小螢幕,眼睛三不五時會感到乾澀。可別小看這問題,你可能也聽過一種叫作「乾眼症」的眼科疾病,輕則令人不舒服,嚴重甚至會讓人失明。時常感覺眼睛乾燥,擔心罹患乾眼症嗎?你知道醫學上有哪些治療方式嗎?近年來大量應用的幹細胞療法,對乾眼症及其他眼科疾病也有用嗎?

乾眼症輕則令人不舒服,嚴重甚至會讓人失明。圖片來源:Pavlova Yulia/shutterstock.com
乾眼症的成因
馬惠康醫師是林口長庚紀念醫院眼科部的教授級主治醫師,擁有大量臨床看診與醫學研究的經驗,專長於乾眼症等眼表層疾病。他解釋在傳統認定上,乾眼症是缺乏淚水導致眼睛不適的疾病。不過目前範圍擴展更大,只要淚水質或量的異常,造成患者外眼部不適,像是乾澀、畏光、過度敏感、視力模糊等症狀,都可以視為乾眼症。
眼睛表面的「淚水」不只水分,其實包含三類成分:水分、油脂、黏液,三者各司其職,形成膠狀的「淚膜」,共構成維繫眼睛功能的保護層。三類成分各自源於不同腺體,各有缺失都可以導致乾眼症。例如最直觀的缺乏水分,會直接引發淚水不足。而黏液不足,往往又伴隨水分缺乏,所幸這類症狀相對比較少見。更常見的則是由於油脂不足,造成淚液蒸發過快之乾眼症。
眼睛的構造十分細緻,運作更是精巧,淚水扮演潤滑與緩衝的角色,由主淚腺(lacrimal glands)與副淚腺(Krause glands)分泌。通常淚水是由副淚腺所分泌,儘管量不多,卻能滿足眼睛基本淚水的需求。而每個人都體驗過,當情緒激動,或是受到外界強烈的刺激,因此淚流滿面;這時候的反射性淚水則是由主淚腺供應。
同樣被診斷歸類為乾眼症的患者們,病因不一定相同。常見的兩類病因包括:缺乏淚水,或是淚水蒸發太快。例如分泌淚水的淚腺出問題,或是若有類風濕性關節炎、紅斑性狼瘡這些自體免疫疾病,也可能導致淚水不足。然而,即使淚水分泌的量正常,如果蒸發太快,也會導致乾眼症。例如顏面神經麻痺、眼睛受傷、眼角膜病毒感染等狀況,會使得眨眼次數減少、眼睛暴露時間增長,造成淚水太快蒸發。
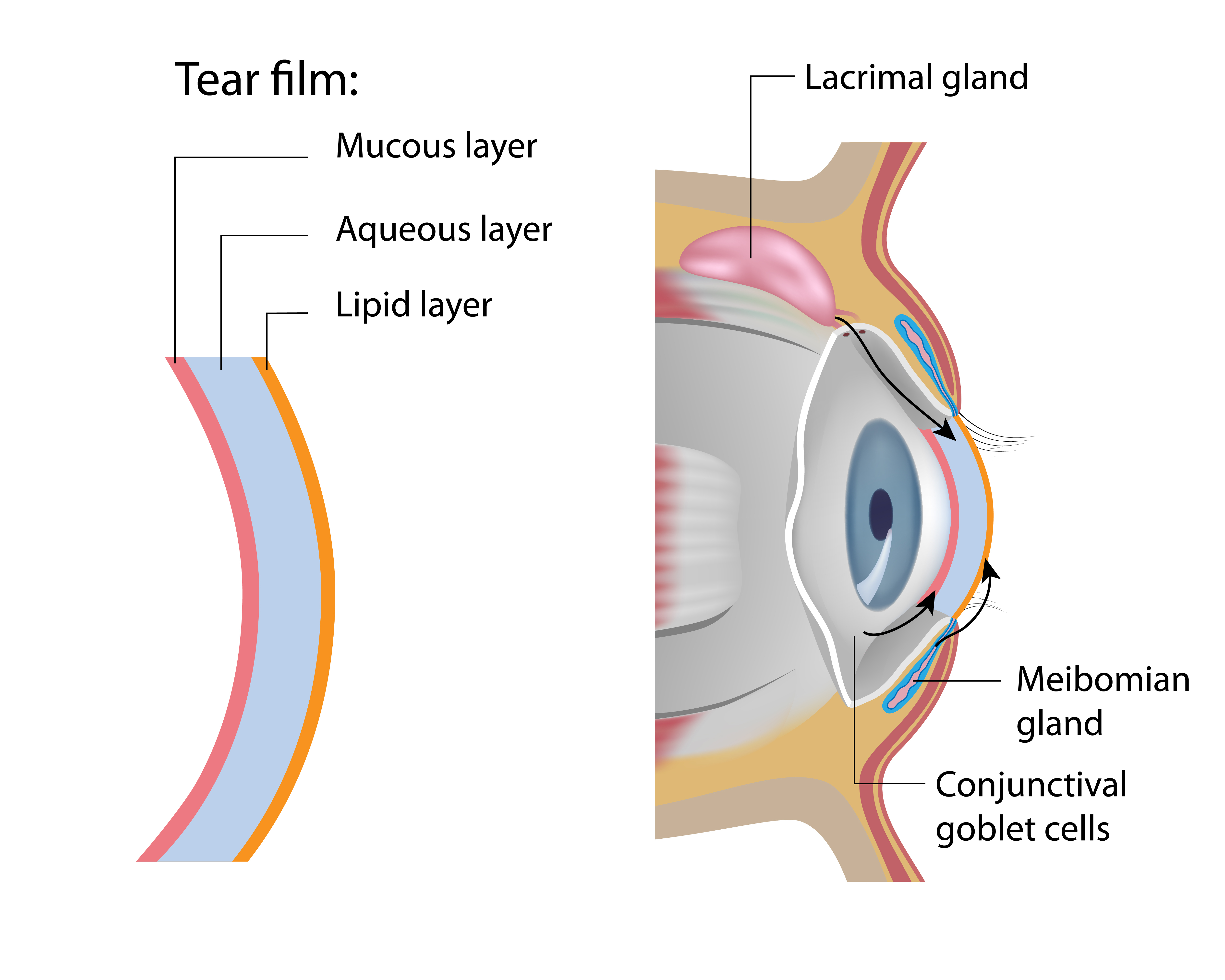
膠狀的「淚膜」由水分、油脂、黏液形成,是維繫眼睛功能的保護層。三類成分各自源於不同腺體,各有缺失都可能導致乾眼症。圖片來源:Alila Medical Media/shutterstock.com
成因不同,對症下藥治療乾眼症
馬惠康醫師指出,乾眼症的病因不同,必須對症下藥;有時候手段比較直接,有時候更加曲折。水分不足最直接的治療方式是補充人工淚液,但生活習慣之調適同樣重要,如不要過度用眼,或避免乾燥的環境。
其次,淚水中的油脂源自一種皮脂腺,稱為瞼板腺(Meibomian glands)。常見問題是淚脂質融點太高,流動性不足。治療方式主要為刺激瞼板腺,像是熱敷、直接外部擠壓,更複雜的則如脈衝光治療,以高能量光波直接照射瞼板腺,促進其血液循環,提高表面溫度,使油脂融化。
單獨缺乏黏液最少見,治療上往往也最麻煩。黏液由結膜的杯狀細胞(goblet cell)分泌,假如問題來自結膜組織角質化,便需要重建相關組織,促使杯狀細胞再度分化,才能根治黏液不足的問題。
面對更嚴重的患者,藥物治療目前也很普遍,最常見的藥物類型是類固醇與環孢素(cyclosporin)。然而,每種治療都有其適用的時機與情境,也可能有副作用,特別是長時間點類固醇,有可能發生青光眼或白內障。
另外,醫師也會以手術處理。例如某些類風濕性關節炎患者,判斷乾眼症應該無法治癒,可以縫合一部分眼皮,減少暴露面積,留住更多淚水以改善症狀。淚水蒸發太快的患者,可以對鼻頭旁邊的淚小管進行栓塞手術,減少淚水向外部排出。
從輕微到嚴重,乾眼症可以分為四級。馬惠康醫師解釋,最輕微的第一級甚至不見得需要治療,有時候只是改善生活習慣便能消除。更嚴重的第二級、第三級,則需要人工淚液、藥物、特製防風眼鏡(濕房鏡)等合適的療法與保護措施。
最嚴重的第四級,患者有角膜破裂、組織受損的現象,更難以治療。除了淚管栓塞等手術手法以外,也可以使用「自體血清」協助組織再生。健康患者自己的血清沒有排斥問題,其中的生長因子能滋養組織。
幫助損傷部位的細胞生長
如前面提到的,嚴重的乾眼症或其他眼科疾病,通常存在組織退化或損壞的問題,而血清中的生長因子便是針對這類問題的解方。近來醫學進展之下,組織移植、幹細胞這類療法進展飛快,是否也能用於乾眼症,幫助病人擺脫灰暗、恢復光明呢?
馬惠康醫師說明,目前為止相當遺憾,乾眼症依然缺乏常態性的幹細胞療法,只有初步的臨床嘗試。不過幹細胞確實已經有效地用於其餘眼科疾病,那就是眼角膜表層的損傷。
自公元 2000 年起,體外培養之角膜表皮細胞層片,已被成功用於眼表層重建。然而,雙眼均受損之病患,如果移植無組織抗原配對之捐贈者的角膜表皮細胞,幾乎無法避免移植排斥。因此發展出利用自體口腔黏膜表皮細胞,作為角膜表皮之替代細胞。口腔黏膜雖然不是眼睛組織,但組織相容性卻相當優良,不會排斥。
幹細胞治療眼角膜表層損傷的大致流程為,從患者自己的口腔黏膜取得幹細胞,經由體外培養後,移植於角膜受損的部位。馬惠康醫師自己參與以及其他團隊的報告皆指出,口腔黏膜細胞對修復角膜有正面療效。
馬惠康醫師有幾次應用幹細胞療法,成功治療罕見疾病「史蒂芬強森症候群」(Steven-Johnson Syndrome, SJS)的案例。這種疾病主要是因為對藥物產生嚴重的過敏反應,主要症狀為皮膚與黏膜產生嚴重水泡,因而壞死脫皮,而且非常高比例的患者眼睛也會出現症狀。
馬惠康醫師強調,史蒂芬強森症候群患者一旦出現眼部損傷,必須盡快處理;若拖延會損害癒合,很可能導致角膜血管增生、角膜混濁之後遺症,長期影響視力。臨床上,一旦證實患者眼睛受創,應立即給予取自胎盤的的羊膜覆蓋,有助於修復受損的部位。
羊膜細胞富含生長因子等物質,應該也有不少「幹細胞」,不過馬惠康醫師表示,這與所謂的幹細胞療法是兩回事。因為羊膜覆蓋術只是提供來自羊膜組織之生長因子,而非將羊膜細胞移植至人體並長期存活。
治療眼科疾病,幹細胞療法仍須努力
馬惠康醫師曾經嘗試以幹細胞治療史蒂芬強森症候群,在恩慈療法[1]的許可下,將取自臍帶血的「間質幹細胞」注射進淚腺,對幾位患者收到一定成效。
幹細胞的分化能力有別,間質幹細胞被歸類為多功能幹細胞,能分化成脂肪、神經等不同功能的細胞,適合用於組織再生與修復,也有應用於眼睛疾病的潛力。可惜相較於沒有血管,局部環境更單純的角膜,將間質幹細胞用於其他眼科疾病更加困難,全世界目前進展仍相當有限。
好消息是,馬惠康醫師介紹,有一個丹麥團隊持續嘗試以間質幹細胞治療乾眼症,儘管至今患者的樣本數不多,卻可以見到部分進展。有鑑於幹細胞治療的人體臨床試驗十分難做,人體臨床試驗十分有限之下,每一次嘗試都將帶來寶貴的知識,改善未來的療法。
[1] 恩慈療法:意指「恩慈使用(compassionate use)藥品」,係指病情危急或重大之病人,其於國內無任何可替代藥品供治療,或經所有可使用的治療仍沒有反應、疾病復發,或為治療禁忌等,而申請使用經科學性研究,但全球未核准上市之試驗用藥。
本著作係採用 創用 CC 姓名標示─非商業性─禁止改作 3.0 台灣 授權條款 授權.
本授權條款允許使用者重製、散布、傳輸著作,但不得為商業目的之使用,亦不得修改該著作。 使用時必須按照著作人指定的方式表彰其姓名。
閱讀授權標章或
授權條款法律文字。